引产对剖宫产后经阴道分娩妊娠结局的影响
杨远强 黄雪萍
广东省江门市中心医院产科,广东江门 529000
[摘要]目的 探讨引产是否增加剖宫产后阴道试产(TOLAC)的母婴并发症,以及不同引产方法对TOLAC 的影响。方法 选取2015年1月~2017年12月于江门市中心医院产科住院的2292 例孕妇资料进行回顾性分析, 依据是否接受引产,将孕妇分为引产组与自然临产组。分析比较引产组与自然临产组孕产妇的一般情况和妊娠结局,了解引产是否增加TOLAC 的母婴风险。依据引产方式的不同,将引产组孕妇分为催产素引产组和球囊引产组,分析比较催产素引产组和球囊引产组孕妇的一般情况和妊娠结局, 了解不同引产方式对剖宫产后经阴道分娩(VBAC)的影响。 结果 TOLAC 孕妇共576 例,引产组有56 例,自然临产组有520 例。引产组中,催产素引产组有37 例和球囊引产组有19 例。引产组的年龄和分娩孕龄大于自然临产组,试产成功率低于自然临产组,产后24 h出血量多于自然临产组,住院时间长于自然临产组,差异有统计学意义(P<0.05);而引产组、自然临产组的钳产率、孕产妇并发症发生率、新生儿并发症发生率比较,差异无统计学意义(P>0.05);催产素引产组的年龄大于球囊引产组,住院时间短于球囊引产组,差异有统计学意义(P<0.05);而催产素引产组、球囊引产组的分娩孕龄、试产成功率、钳产率、产后24 h 出血量、孕产妇并发症发生率、新生儿并发症发生率比较,差异无统计学意义(P>0.05)。 结论 在严密的监护下,在TOLAC 过程中引产是安全有效的,但引产降低了VBAC 的成功率,应严格掌握引产的适应证和禁忌证。小剂量缩宫素引产和球囊引产在引产效果及可能引起的母婴并发症方面无明显差异,不同方法的选择主要取决于孕妇的宫颈成熟度。
[关键字]剖宫产后经阴道分娩;剖宫产后阴道试产;引产;缩宫素;宫颈扩张球囊
近年来,我国政府及产科医生开始关注降低剖宫产率的有效举措,推动剖宫产后阴道试产(trial of labor after cesarean,TOLAC)正是其中重要的举措[1-2]。合理的引产干预可以增加试产成功率[3],但在TOLAC过程中如何合理使用引产手段,以及不同的引产方式对剖宫产后经阴道分娩(vaginal birth after cesarean section,VBAC)的影响是近年来妇幼工作者的关注点之一[4-5]。2016年,我国的VBAC 专家共识指出,TOLAC的引产指征与普通孕产妇相同,但不同的引产方式和围产期监护影响围产期的预后,引产方法的选择包括了球囊引产和点滴催产素催产,而前列腺素类药物可能增加子宫破裂的风险而不建议使用[6]。本研究选取于江门市中心医院产科住院的576 例孕妇资料进行回顾性分析, 探讨引产是否增加TOLAC 的母婴并发症以及不同引产方法对TOLAC 的影响,现报道如下。
1 资料与方法
1.1 一般资料
选取2015年1月~2017年12月于江门市中心医院产科住院的2292 例孕妇资料进行回顾性分析,依据是否接受引产, 将孕妇分为引产组与自然临产组;依据引产方式的不同,将引产组孕妇分为催产素引产组和球囊引产组。本研究经江门市中心医院医学伦理委员会审核批准。
纳入标准:①孕妇均为孕足月分娩、有且仅有一次剖宫产史;②孕妇均同意引产;③孕妇对引产方式知情并同意。排除标准:①依从性差者;②中途脱落病例;③有严重合并症者。
1.2 方法
通过查询江门市中心医院住院医生病历系统及住院护理系统,对孕产妇基本情况、试产过程及预后进行登记。个别信息不全的通过电话回访登记信息。
对引产组与自然临产组孕产妇的一般情况(年龄、孕龄)和妊娠结局[试产成功率、钳产率、住院时间、产后24 h 出血量、孕产妇并发症发生率(如出血、感染、羊水栓塞等)、新生儿并发症发生率(如窒息、紫绀等)]进行分析比较, 了解引产是否影响了TOLAC 的妊娠结局。
依据引产方式的不同将引产组孕妇分为催产素引产组和球囊引产组。引产方式的选择由有经验的上级医师根据孕妇的宫颈Bishop 评分及其他因素综合评估后决定。Bishop 评分高者,选择静脉滴注小剂量的催产素引产,通常引产时间不多于3 d;Bishop 评分低且无生殖道感染者,采用放置宫颈球囊引产,球囊引产期间如未临产, 放置12 h 后拔除球囊, 再次评估,排除禁忌后,可配合静脉滴注小剂量催产素(湖南一格制药有限公司,国药准字H43020207,生产批号191108)引产。
1.3 统计学方法
采用SPSS 22.0 统计学软件进行数据分析, 计量资料用均数±标准差(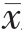 ±s)表示,两组间比较采用t 检验;计数资料采用率表示,组间比较采用连续矫正χ2 检验或χ2 检验,以P<0.05 为差异有统计学意义。
±s)表示,两组间比较采用t 检验;计数资料采用率表示,组间比较采用连续矫正χ2 检验或χ2 检验,以P<0.05 为差异有统计学意义。
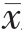 ±s)表示,两组间比较采用t 检验;计数资料采用率表示,组间比较采用连续矫正χ2 检验或χ2 检验,以P<0.05 为差异有统计学意义。
±s)表示,两组间比较采用t 检验;计数资料采用率表示,组间比较采用连续矫正χ2 检验或χ2 检验,以P<0.05 为差异有统计学意义。2 结果
2.1 纳入病例的基本情况
2292 例中,76 例资料不全或失访, 予以剔除,最终2216 例纳入统计,随访率为96.68%(2216/2292)。
2216 例孕妇中,纳入统计的TOLAC 孕妇有576例,其中TOLAC 失败113 例,试产成功463 例,TOLAC成功率为80.38%(463/576),其中钳产24 例,TOLAC 钳产率为4.17%(24/576)。
576 例孕产妇中,引产组共56 例,占比9.72%(56/576),自然临产组520 例,占比90.28%(520/576)。引产组的病例中,催产素引产组37 例,占比66.07%(37/56),球囊引产组19 例,占比33.93%(19/56)。
2.2 引产组和自然临产组产妇一般资料与妊娠结局的比较
引产组的年龄和孕龄均大于自然临产组,差异有统计学意义(P<0.05)。引产组的试产成功率低于自然临产组,产后24 h 出血量多于自然临产组,住院时间长于自然临产组,差异有统计学意义(P<0.05);而引产组、自然临产组的的钳产率、孕产妇并发症发生率、新生儿并发症发生率比较,差异无统计学意义(P>0.05)(表1)。
表1 引产组与自然临产组妊娠结局比较(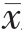 ±s)
±s)
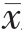 ±s)
±s).jpg)
2.3 催产素引产组和球囊引产组产妇一般资料与妊娠结局的比较
催产素引产组的年龄大于球囊引产组,住院时间短于球囊引产组,差异有统计学意义(P<0.05);而催产素引产组、球囊引产组的分娩孕龄、试产成功率、钳产率、产后24 h 出血量、孕产妇并发症发生率、新生儿并发症发生率比较,差异无统计学意义(P>0.05)(表2)。
表2 催产素引产组和球囊引产组产妇一般资料与妊娠结局的比较(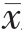 ±s)
±s)
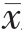 ±s)
±s).jpg)
3 讨论
本研究中引产组年龄和分娩孕龄大于自然临产组,试产成功率低于自然临产组,产后24 h 出血量多于自然临产组,住院时间长于自然临产组,差异有统计学意义(P<0.05)。其中引产组年龄大于自然临产组提示了年龄较大的孕妇, 自然临产的概率更低,在TOLAC 过程中可能更需要引产干预。引产组分娩孕龄大于自然临产组是由于引产需掌握严格的指征,只有在超过预产期,或妊娠合并内外科疾病(如妊娠期糖尿病、血栓前状态等)需要提前终止妊娠的情况下才选择引产。由于引产的孕产妇需要提前住院待产,完善相关评估及检查(如白带检查、出凝血检查等),同时引产需要一定的过程,这也导致了引产组的住院时间长于自然临产组。另外本研究中引产组试产成功率低于自然临产组的结果与相关研究相符[7-9]。既往有剖宫产史的孕妇在接受试产、引产的过程中,孕妇的心理压力大、缩宫素剂量的严格限制、适当放宽剖宫产指征等原因,可能导致试产的不充分;同时未自然临产的孕产妇,在前列腺素的释放、子宫平滑肌对缩宫素的敏感程度以及孕妇宫颈条件等方面都较自然临产的孕产妇差,这都可能导致引产组的试产成功率低于自然临产组[10-11]。
本研究中未出现子宫破裂的病例,但催产素引产组出现了两例引产过程中出现先兆子宫破裂而中转剖宫产的情况。两病例引产前的评估合理,均为小剂量催产素引产,且浓度、滴速的调整符合规范,在产时的监护中,均因“下腹子宫瘢痕部位压痛”行剖宫产,术中未发现子宫破裂,母婴预后好。此外,引产也可能增加了产后出血的概率。本研究中引产组的产后24 h出血量显著多于自然临产组。究其原因,催产素是通过与细胞外受体相结合, 促进钙流入子宫平滑肌细胞,从而促进宫缩。在使用外源性催产素后,体内的催产素受体减少,产时、产后需要更大剂量的催产素才能诱发宫缩[12-14],因此更容易出现产后宫缩乏力。尽管本研究中引产组的产后出血量较自然临产组增加,但母婴严重并发症的风险并无显著增加。两组的钳产率、孕产妇并发症、新生儿并发症比较,差异无统计学意义(P>0.05),这与相关文献的报道相符[15]。因此,笔者认为,严密的监护下,在TOLAC 过程中引产干预并不会明显增加母婴的危险,但在引产前应向孕妇及家属交代引产的成功率可能不高,只有在孕妇及家属充分的知情同意后才能引产;同时TOLAC 必须在有良好的母婴监护和新生儿抢救条件的医疗机构中进行,在试产、引产的过程中必须严格监护母婴情况,出现胎心减慢、下腹压痛、病理性缩复环等不良情况时应及时处理,同时适当放宽剖宫产指征,尽量避免发生子宫破裂等严重并发症[16]。
本研究在催产素引产组和球囊引产组的比较中,催产素引产组和球囊引产组的试产成功率、钳产率、产后24 h 出血量、孕产妇并发症、新生儿并发症等比较,差异无统计学意义(P>0.05),这表明,严格掌握引产适应证和禁忌证前提下,两种引产方法的选择并无明显的优劣之分,引产方法的选择主要取决于对孕妇一般情况和宫颈条件的合理评估。
综上所述,在严密的监护下,TOLAC 的过程中引产干预是安全有效的,不同引产方法的选择主要取决于孕妇的宫颈成熟度。产妇在选择分娩方式时,要依据自身情况,结合医生的建议,选择对自身影响小的分娩方式,医院要做好抢救准备,保证生产的安全性。
[参考文献]
[1]曹焱蕾,邹丽颖,张为远.引产对剖宫产术后再次妊娠阴道试产分娩结局的影响[J].中华妇产科杂志,2019,54(9):582-587.
[2]叶小红,翁玲,陈惠群,等.足月妊娠有引产指征宫颈扩张球囊应用的妊娠结局及预后分析[J].湖南师范大学学报(医学版),2020,17(1):126-129.
[3]陈健.足月胎膜早破对妊娠结局及引产疗效的影响分析[J].临床研究,2020,28(2):99-100.
[4]Leftwich HK,Gao W,Hibbard JU.Do Different Modes of Labor Induction Affect the Overall Success and Risk of Trial of Labor After Cesarean Section?[J].Reprod Med,2017,62(1-2):9-14.
[5]朱梅,何玉.剖宫产术后再次妊娠经阴道分娩47 例临床结局分析[J].蚌埠医学院学报,2019,44(4):487-489.
[6]中华医学会妇产科学分会产科学组.剖宫产术后再次妊娠阴道分娩管理的专家共识(2016)[J].中华妇产科杂志,2016,51(8):561-564.
[7]Atia H,Ellaithy M,Altraigey A,et al.Mechanical induction of labor and ecbolic-less vaginal birth after cesarean section:A cohort study[J].Taiwan J Obstet Gynecol,2018,57(3):421-426.
[8]Wu X,Wang C,Li Y,et al.Cervical dilation balloon combined with intravenous drip of oxytocin for induction of term labor:a multicenter clinical trial[J].Arch Gynecol Obstet,2018,297(1):77-83.
[9]董晓燕.控释地诺前列酮阴道栓在过期妊娠产妇中的应用效果及对妊娠结局的影响[J].临床合理用药杂志,2019,12(32):67-68.
[10]黄闻滢,叶礼翠,吴欣瑜,等.剖宫产后再次妊娠不同分娩方式及分娩结局分析[J].重庆医科大学学报,2019,44(6):793-796.
[11]王孝贤,高洁,张茗,等.足月妊娠羊水偏少孕妇阴道分娩的临床处理探讨[J].中国计划生育和妇产科,2019,11(2):62-65.
[12]Krispin E,Hiersch L,Wilk Goldsher Y,et al.Association between prior vaginal birth after cesarean and subsequent labor outcome[J].J Matern Fetal Neonatal Med,2018,31(8):1066-1072.
[13]Davey MA,King J.Caesarean section following induction of labour in uncomplicated first births-a population-based cross-sectional analysis of 42,950 births[J].BMC Pregnancy Childbirth,2016,27(16):92.
[14]王俊,闵自珍,黄丽.二次妊娠产妇胎膜早破的高危因素及妊娠结局[J].中国妇幼保健,2019,34(14):3191-3194.
[15]郭长红,元玥,高用娟.剖宫产术后瘢痕子宫再次妊娠经阴道分娩影响因素分析[J].临床军医杂志,2018,46(8):950-951,953.
[16]Battarbee AN,Palatnik A,Peress DA,et al.The Association between Cervical Exam after Ripening with Foley Balloon Catheter and Outcomes of Nulliparous Labor Induction[J].Am J Perinatol,2018,35(10):1001-1005.
Influence of induction of labor on pregnancy outcome of vaginal birth after cesarean section
YANG Yuan-qiang HUANG Xue-ping
Department of Obstetrics, Jiangmen Central Hospital, Guangdong Province, Jiangmen 529000, China
Department of Obstetrics, Jiangmen Central Hospital, Guangdong Province, Jiangmen 529000, China
[Abstract]Objective To investigate whether induction of labor increases the complications of trial of labor after cesarean (TOLAC) section and the impact of different methods of induction on TOLAC. Methods Data of 2292 pregnant women who were hospitalized in the Department of Obstetrics in Jiangmen Central Hospital from January 2015 to December 2017 were retrospectively analyzed. According to whether they received labor induction or not, pregnant women were divided into labor induction group and natural labor group. The general conditions and pregnancy outcomes of pregnant women in the induced labor group and the natural labor group were analyzed and compared to understand whether the induced labor increased the maternal and infant risk of TOLAC. According to the different methods of labor induction, the pregnant women in the labor induction group were divided into the Oxytocin labor induction group and the balloon labor induction group. The general situation and pregnancy outcome of the pregnant women in the Oxytocin labor induction group and the balloon labor induction group were analyzed and compared, so as to understand the influence of different methods of labor induction on vaginal birth after cesarean (VBAC). Results There were 576 pregnant women with TOLAC, 56 in induced labor group and 520 in natural labor group. In the labor induction group, 37 were in the Oxytocin group and 19 in the balloon group. The age and gestational age of labor induction group were higher than those of natural labor group, the success rate of trial labor was lower than that of natural labor group, the amount of postpartum blood loss at 24 h was more than that of natural labor group, and the length of hospital stay was longer than that of natural labor group, the differences were statistically significant (P<0.05). There were no significant differences in the rate of forceps delivery, the incidence of maternal complications and neonatal complications between the induced labor group and the natural labor group (P>0.05). The age of the Oxytocin induced labor group was higher than that of the balloon induced labor group, and the length of hospital stay was shorter than that of the balloon induced labor group, the differences were statistically significant (P<0.05). However, there were no significant differences in gestational age, success rate of trial labor, forceps delivery rate, postpartum blood loss at 24 h, incidence of maternal complications and neonatal complications between the Oxytocin induced labor group and the balloon induced labor group(P>0.05). Conclusion Under strict supervision, the induction of labor during TOLAC is safe and effective, but the induction of labor reduces the success rate of VBAC, and the indications and contraindications of labor induction should be strictly controlled. There is no significant difference between low-dose Oxytocin induction and balloon induction in terms of the effect of labor induction and the possible complications of mother and infant. The choice of different methods mainly depends on the pregnant women′s cervical maturity.
[Key words]Vaginal delivery after cesarean section; Trial of labor after cesarean section; Labor induction; Oxytocin;Cervical dilation balloon
[中图分类号]R719.8
[文献标识码]A
[文章编号]1674-4721(2021)4(c)-0119-04
[基金项目]广东省江门市医疗卫生科技计划项目(2019A114)
(收稿日期:2020-06-16)